Schwerer Colitis ulcerosa-Verlauf: Mit einem ileoanalen Pouch Kontinenz und verbesserte Lebensqualität ermöglichen

Treten Entzündungen im Bereich des Dick- und Enddarms bei chronisch-entzündlichen Darmerkrankungen (CED) auf, lassen sich diese in der Regel mit einer medikamentösen Therapie gut behandeln. Bei besonders schweren Krankheitsverläufen, mit häufigen und intensiven Entzündungsschüben, kann jedoch eine operative Entfernung dieser Darmabschnitte notwendig werden. Durch die sogenannte Proktokolektomie mit ileoanaler Pouchanlage wird eine direkte Verbindung zwischen dem Dünndarm und dem Anus geschaffen und somit ein künstlicher Darmausgang vermieden. Damit der Darminhalt zurückgehalten werden kann – die Kontinenz also erhalten bleibt – wird hierbei aus dem letzten Dünndarmabschnitt ein künstliches Stuhlreservoir, ein sogenannter Pouch, geformt.1,2 Im Gegensatz zu MC tritt CU ausschließlich im Dick- und Enddarm auf, weshalb die Proktokolektomie mit ileoanaler Pouchanlage vor allem für CU-Betroffene mit einem schweren Krankheitsverlauf in Frage kommen kann.1 Worin sich die beiden Formen der CED noch unterscheiden, erfährst du in dem Artikel Morbus Crohn oder Colitis ulcerosa? Wo liegt eigentlich der Unterschied?.
In zwei Schritten zum einsatzbereiten Pouch
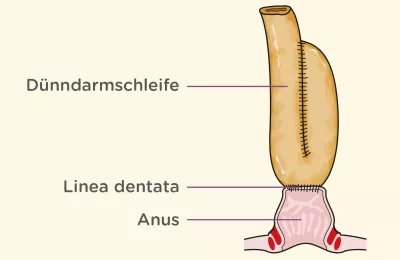
So kompliziert es sich im ersten Moment vielleicht anhören mag, umfasst die Proktokolektomie mit ileoanaler Pouchanalage in der Regel nur zwei Schritte:3
- Schritt: Zunächst werden Dick- und Enddarm operativ entfernt und der Pouch aus einer Dünndarmschlinge gebildet. Damit der Pouch heilen kann, wird vorübergehend ein künstlicher Darmausgang (Stoma) gelegt.3
- Schritt: Nachdem der Pouch ca. 8-12 Wochen nach der ersten OP ausgeheilt ist, kann das Stoma entfernt werden. Als letzter Schritt wird der Dünndarm, an dessen Ende sich der neu gebildete Stuhlreservoir befindet, mit dem Anus verbunden.3
Im ersten Schritt der OP kann der Dünndarm auf verschiedene Weisen zum Pouch geformt werden: Der J-Pouch hat sich als am praktikabelsten erwiesen und ist der heutige Standard.3 Andere Pouch-Formen erhalten langfristig zwar ebenso sicher die Kontinenz, doch treten bei dem J-Pouch am wenigsten Komplikationen auf. 4
Nach der Operation kann es einige Zeit dauern, bis sich der Körper an die neue Situation gewöhnt hat. Grad zu Beginn berichten Betroffene u.a. von einer höheren Stuhlfrequenz und eingeschränkter sexueller Leistungsfähigkeit (v.a. Männer).3
Komplikation: Pouchitis
Die Symptome der CU können durch die Proktokolektomie mit ileoanaler Pouchanalage zunächst „geheilt“ werden, da der entzündete Darm entfernt wurde. Bei ca. einem Drittel der Betroffenen kann sich der Pouch jedoch in den ersten Jahren nach der OP entzünden – hierbei wird von einer Pouchitis gesprochen.4,5 Die Pouchitis geht mit Beschwerden einher, die mit denen einer aktiven CU vergleichbar sind: Es treten u.a. vermehrter Stuhldrang, Krämpfe, Blutungen, abdominelle Schmerzen und/oder Fieber auf.1,3,6 Nicht nur diese Symptome machen regelmäßige endoskopische Kontrollen bei einer Pouchitis notwendig, auch das Darmkrebsrisiko ist erhöht.4 Falls du von einer Pouchitis betroffen bist, sprichst du am besten mit deiner/deinem Gastroenterolog*in, welche therapeutischen Möglichkeiten für dich in Frage kommen.
Obwohl das Risiko für eine Pouchitis besteht, bietet ein Pouch Betroffenen mit schwerer CU gute Heilungschancen: Langfristig ist der Großteil der Betroffene mit dem Pouch zufrieden und profitiert von einer verbesserten Lebensqualität, da u.a. eine langjährige medikamentöse Therapie und ein künstlicher Darmausgang vermieden und die Kontinenz erhalten werden können.4,5
Referenzen
- Chandan S, et al. J Clin Gastroenterol. 2021; 55(6):481-491.
- DocCheck-Flexikon. Ileoanaler Pouch: https://flexikon.doccheck.com/de/Ileoanaler_Pouch (letzter Aufruf: 22.12.2021).
- Crohn's & Colitis Foundation. J-Pouch Surgery: https://www.crohnscolitisfoundation.org/what-is-ulcerative-colitis/surgery/j-pouch-surgery (letzter Aufruf: 22.12.2021).
- Kucharzik T, et al. Aktualisierte S3-Leitlinie Colitis ulcerosa (AWMF-Registriernummer: 021-009). Z Gastroenterol 2020; 58: 241–32.
- Kroesen AJ, et al. Zentralbl Chir 2002; 127(11):921-932.
- Ärztezeitung 2009. Was tun bei Pouch-Beschwerden?: https://www.aerztezeitung.de/Medizin/Was-tun-bei-Pouch-Beschwerden-371127.html (letzter Aufruf: 22.12.2021).